概述
脑膜瘤(meningioma)是发生于脑膜细胞的良性肿瘤,也是眼眶内很重要的一种肿瘤。因其发病率较高,严重的破坏视力,侵犯范围较广,易于向骨管、骨裂隙和骨壁内蔓延,手术切除后常有复发,甚至引起死亡,而被眼科医生和神经科医生所重视。眼眶脑膜瘤分原发于眶内组织的脑膜瘤和由颅内或鼻窦蔓延至眶内的继发性脑膜瘤。值得注意的是有些肿瘤很难确定其原发位置。如发生于眶外壁后部骨膜的肿瘤,初诊时即发现蝶骨大翼及其连接骨壁肥厚,眶内侧及颅内侧邻近软组织均有肿瘤组织,常把这种病变称为蝶骨脑膜瘤。近十余年来,对于脑膜瘤的诊断和治疗有很大提高,超声波、CT、MRI和DSA的应用,不但可在术前做出定性诊断,侵犯范围也可明...[详细]
病因
本病病因尚不清楚。脑膜肿瘤包括脑膜内皮细胞肿瘤、间叶性非脑膜内皮性肿瘤、原发黑色素细胞病变和组织来源不明的肿瘤4类。
发病机制
脑膜瘤属于脑膜内皮细胞肿瘤,可能来源于蛛网膜绒毛或胚胎残余。包括11种类型,脑膜内皮型、纤维型、混合型、砂粒体型、血管型、微囊型、分泌型、透明细胞型、脊索样型、淋巴浆细胞型、化生型。其中最常见的是脑膜内皮型,约占脑膜瘤的53.5%。 脑膜瘤有球形和扁平形两种。球形多见,表面完整或呈结节状,有色膜,常有一“脐”与硬膜相连;扁平形厚度常不超过1cm,广布于硬膜上,以颅底部多见。脑膜瘤血管丰富,多由颈外与颈内(或椎基底)动脉双重供血。肿瘤切面呈暗红色,可有片状脂质沉积的奶黄色区,常见编织状结构,有时见钙化砂粒,少数有囊性变。脑膜瘤的组织形态有多种表现,但各类型都多少具有脑膜瘤的基本结构,含...[详细]
临床表现
脑膜瘤多发生于中年女性。原发于眶内的脑膜瘤发生年龄似较颅内者年轻。发病年龄越小,肿瘤发展越快,多发性肿瘤机会越多,手术后复发率也较高。 原发于眶内的脑膜瘤,因发生部位不同,临床表现有一定差异。即使发生于视神经鞘的肿瘤,原发于管内或眶内症状也不相同。发生于视神经鞘的肿瘤,往往有两种增长形式。一种形式是瘤细胞增生,并侵犯鞘间隙、软脑膜和硬脑膜,但硬脑膜不被穿破,表面保持完整,肿瘤向眼球和颅内两个方向发展,外形呈管状增粗。另一种形式是肿瘤早期穿破硬脑膜,即沿视神经纵轴发展,围绕视神经或向一侧增长,外形呈梭形或块状。肿瘤不断增大,受到眶壁限制,则形成与眶腔一致的锥形肿块。发生于骨膜的肿瘤,沿...[详细]
并发症
此肿瘤可伴有神经纤维瘤病。视力丧失,与肿瘤原发部位有关,大多发生于视神经管的症状出现早而严重。
实验室检查
一般实验室检查无特异性。
其他辅助检查
1.超声波探查 肿瘤在A、B超上和胶质瘤相比更不规则,回声不均匀,增粗视神经前角变钝,内常有强回声光斑或钙化,声衰减明显。其他继发性改变如视盘水肿、眼球壁受压前移等超声显示良好。 有时视神经的轻度增粗超声显示可能较困难,需要两侧比较。B超显示视神经上下影像光点延长、视神经的边界不清楚。由于肿瘤声衰减较明显,无法显示增粗的全长视神经及肿瘤,仅可显示肿瘤的斜断面。如肿瘤内钙化较多时可能仅显示病变的前界。 2.CT扫描 CT对视神经肿瘤的诊断尤其是肿瘤内的钙化显示非常有价值。 CT识别病变的性质主要根据视神经增粗的形状和密度。所以判断眶内肿块是否为视神经本身的增粗是鉴别视神经...[详细]
诊断
视神经鞘脑膜瘤的诊断特点为:①临床四联征,成年女性多见,单侧眼球突出;②视力丧失;③特征性视盘水肿和萎缩;④视盘表现的睫状静脉。CT和MRI显示视神经不同程度的增粗,尤其是肿瘤经视神经管向颅内蔓延时。
治疗
脑膜瘤的治疗是一个困难的问题,对药物和放射治疗均不敏感,手术切除是可供选择的方法。手术时机和进路应根据患眼视力、肿瘤原发位置、范围以及年龄和健康状况来确定。Shields认为原发于眼眶脑膜瘤进展缓慢,甚至静止相当长时间,当肿瘤限于视神经鞘,且保留较佳视力时,无需任何治疗。为了保存视力,也有学者提倡视神经鞘减压术。由于原发于眶内视神经鞘脑膜瘤最终将完全破坏视力,并向颅内蔓延,可能引起死亡。观察和减压似均为不妥,早期发现和早期彻底切除,是较为妥善的治疗方法。对于手术不易完全切除,或对手术有顾虑,以及视力较好的病例,可采用γ刀治疗,1次照射大量放射线,对于不敏感的脑膜瘤也有较好疗效,80%以上肿瘤得...[详细]
预后
年龄小的患者,预后不良。
预防
目前没有相关内容描述。




 CT可提供良好的眶骨和鞍旁解剖结构,可显示肿瘤内钙化和脑膜瘤合并的骨增生。颅内和眶内脑膜瘤增强CT均显示肿瘤有增强现象。中度大小的脑膜瘤颅内蔓延,增强CT也可显示,但扁平型或体积较小的肿瘤向颅内蔓延,尤其是直径<5mm的肿瘤可能需要MRI成像,CT的作用有限。CT虽可显示肿瘤引起的局部骨增生(视神经鞘脑膜瘤较少见)、肿瘤内钙化,但对视神经管内和(或)颅内肿瘤的显示较差。CT缺点为离子辐射,不能直接多角度显像,部分容积效应和骨伪影等影响了颅内和视神经管内脑膜瘤的显示。 3.MRI 由于有较好的软组织显示,所以在发现和估计视神经鞘肿瘤上非常重要。眶内脑膜瘤类似颅内脑膜瘤有较特征性的MRI信号。多数肿瘤在TlWI与脑皮质比较呈等或低信号,易于鉴别。T2WI上肿瘤信号与组织病理发现有关,多数为中信号,如肿瘤内有钙化是以低信号为特征的。较小的脑膜瘤在非增强MRI可能不被发现。 Gd-DTPA增强后可显示肿瘤中、高度增强,增强MRI+脂肪抑制是显示脑膜瘤尤其是颅内或视神经管内肿瘤蔓延最好的方法,对于其他视神经病变也一样。体积较小或扁平的脑膜瘤颅内蔓延时只有靠增强MRI+脂肪抑制显像才能显示。Lindblom报告增强MRI检查13例视神经鞘脑膜瘤,其中11例发现颅内蔓延。增强MRI扫描中横轴位和冠状位显示较好,矢状位常因扫描角度关系显示欠佳。 此类肿瘤颅内蔓延的发生率较高。一旦肿瘤蔓延到眶尖部,不论是视神经呈管状增粗还是眶尖部被块状肿物充满,均应怀疑肿瘤向颅内蔓延的可能。 增强MRI+脂肪抑制是显示视神经鞘脑膜瘤尤其是怀疑向颅内蔓延的最好方法,应将其作为视神经鞘脑膜瘤术前术后常规检查,以早期发现颅内病变(图3)。
CT可提供良好的眶骨和鞍旁解剖结构,可显示肿瘤内钙化和脑膜瘤合并的骨增生。颅内和眶内脑膜瘤增强CT均显示肿瘤有增强现象。中度大小的脑膜瘤颅内蔓延,增强CT也可显示,但扁平型或体积较小的肿瘤向颅内蔓延,尤其是直径<5mm的肿瘤可能需要MRI成像,CT的作用有限。CT虽可显示肿瘤引起的局部骨增生(视神经鞘脑膜瘤较少见)、肿瘤内钙化,但对视神经管内和(或)颅内肿瘤的显示较差。CT缺点为离子辐射,不能直接多角度显像,部分容积效应和骨伪影等影响了颅内和视神经管内脑膜瘤的显示。 3.MRI 由于有较好的软组织显示,所以在发现和估计视神经鞘肿瘤上非常重要。眶内脑膜瘤类似颅内脑膜瘤有较特征性的MRI信号。多数肿瘤在TlWI与脑皮质比较呈等或低信号,易于鉴别。T2WI上肿瘤信号与组织病理发现有关,多数为中信号,如肿瘤内有钙化是以低信号为特征的。较小的脑膜瘤在非增强MRI可能不被发现。 Gd-DTPA增强后可显示肿瘤中、高度增强,增强MRI+脂肪抑制是显示脑膜瘤尤其是颅内或视神经管内肿瘤蔓延最好的方法,对于其他视神经病变也一样。体积较小或扁平的脑膜瘤颅内蔓延时只有靠增强MRI+脂肪抑制显像才能显示。Lindblom报告增强MRI检查13例视神经鞘脑膜瘤,其中11例发现颅内蔓延。增强MRI扫描中横轴位和冠状位显示较好,矢状位常因扫描角度关系显示欠佳。 此类肿瘤颅内蔓延的发生率较高。一旦肿瘤蔓延到眶尖部,不论是视神经呈管状增粗还是眶尖部被块状肿物充满,均应怀疑肿瘤向颅内蔓延的可能。 增强MRI+脂肪抑制是显示视神经鞘脑膜瘤尤其是怀疑向颅内蔓延的最好方法,应将其作为视神经鞘脑膜瘤术前术后常规检查,以早期发现颅内病变(图3)。
 双侧视神经鞘脑膜瘤临床并不少见,应引起临床注意。双侧脑膜瘤可以进行颅内蔓延,后果严重(图4,5)。
双侧视神经鞘脑膜瘤临床并不少见,应引起临床注意。双侧脑膜瘤可以进行颅内蔓延,后果严重(图4,5)。




 4.病理学检查:脑膜瘤标本,因发生部位和增长形式的不同而有区别,发生于视神经鞘呈扁平状或块状增生。前者沿脑膜向前后增长,视神经管状增粗。视神经鞘的硬脑膜未被穿破,表现为视神经一致性或不规则的增粗,表面光滑,淡红色,在眶尖部呈梭形或块状膨大,表示视神经管对肿瘤蔓延有阻力。视神经断面,见视神经鞘灰色增厚,视神经实质变细(图6)。早期穿破硬脑膜的肿瘤,围绕视神经或向视神经一侧增长,呈球形、分叶状、不规则形、锥形或梭形,视神经在轴心或偏心。穿破视神经硬脑膜的肿瘤缺乏包膜,表面细颗粒状,灰白色,质地硬,血管较少。此点与继发于颅内的脑膜瘤不同,后者供血丰富,手术时出血较多。发生于眶内骨膜的脑膜瘤,多呈扁平状或球形增长。骨膜被侵犯增生,局部骨壁增厚变软、粗糙、海绵状。由眼内异位细胞形成的肿瘤则类圆形增长,灰白色也缺乏包膜。
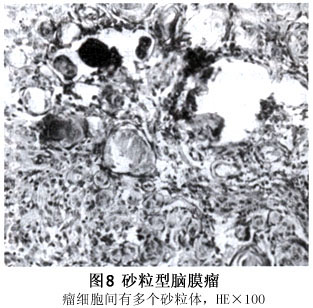
4.病理学检查:脑膜瘤标本,因发生部位和增长形式的不同而有区别,发生于视神经鞘呈扁平状或块状增生。前者沿脑膜向前后增长,视神经管状增粗。视神经鞘的硬脑膜未被穿破,表现为视神经一致性或不规则的增粗,表面光滑,淡红色,在眶尖部呈梭形或块状膨大,表示视神经管对肿瘤蔓延有阻力。视神经断面,见视神经鞘灰色增厚,视神经实质变细(图6)。早期穿破硬脑膜的肿瘤,围绕视神经或向视神经一侧增长,呈球形、分叶状、不规则形、锥形或梭形,视神经在轴心或偏心。穿破视神经硬脑膜的肿瘤缺乏包膜,表面细颗粒状,灰白色,质地硬,血管较少。此点与继发于颅内的脑膜瘤不同,后者供血丰富,手术时出血较多。发生于眶内骨膜的脑膜瘤,多呈扁平状或球形增长。骨膜被侵犯增生,局部骨壁增厚变软、粗糙、海绵状。由眼内异位细胞形成的肿瘤则类圆形增长,灰白色也缺乏包膜。 眶内脑膜瘤的组织学分类,与发生于颅内者大体相同。早期分类复杂,曾分为九类。近年以来简化为3型,即脑膜上皮型(也称合体型)、砂粒型(过渡型)和成纤维细胞型(也称纤维型)。砂粒型是上皮型的一个变种,因而也可分为两型。Wilson在其综述前视路脑膜瘤时,提出将脑膜瘤分为5型比较合适,即脑膜上皮型、砂粒型、纤维细胞型、血管型和肉瘤型。上皮型脑膜瘤最为多见,占眶内脑膜瘤50%~75%,镜下见瘤细胞胞质丰富,呈片状、巢状或涡状排列(图7)。细胞边界不清,呈合体细胞形式,胞体体积较大,多边形。胞核也大,圆形,位于细胞中央,有2~3个核仁,染色质少而细。瘤细胞的间质及血管较颅内同类肿瘤少。砂粒型脑膜瘤也称过渡型或混合型,介于上皮型和纤维型之间,有两种形态的瘤细胞,胞体呈梭形和多边形,有椭圆形胞核。细胞漩涡状排列,其中心有小血管,管壁变性。沉着钙质后,形成同心圆层的砂粒体(图8)。纤维细胞型瘤细胞呈长梭形,胞核杆状,呈编织状、波浪状或不完整的漩涡状排列。血管窦之间有多边形脑膜细胞者为血管型脑膜瘤。肉瘤型为恶性脑膜瘤。
眶内脑膜瘤的组织学分类,与发生于颅内者大体相同。早期分类复杂,曾分为九类。近年以来简化为3型,即脑膜上皮型(也称合体型)、砂粒型(过渡型)和成纤维细胞型(也称纤维型)。砂粒型是上皮型的一个变种,因而也可分为两型。Wilson在其综述前视路脑膜瘤时,提出将脑膜瘤分为5型比较合适,即脑膜上皮型、砂粒型、纤维细胞型、血管型和肉瘤型。上皮型脑膜瘤最为多见,占眶内脑膜瘤50%~75%,镜下见瘤细胞胞质丰富,呈片状、巢状或涡状排列(图7)。细胞边界不清,呈合体细胞形式,胞体体积较大,多边形。胞核也大,圆形,位于细胞中央,有2~3个核仁,染色质少而细。瘤细胞的间质及血管较颅内同类肿瘤少。砂粒型脑膜瘤也称过渡型或混合型,介于上皮型和纤维型之间,有两种形态的瘤细胞,胞体呈梭形和多边形,有椭圆形胞核。细胞漩涡状排列,其中心有小血管,管壁变性。沉着钙质后,形成同心圆层的砂粒体(图8)。纤维细胞型瘤细胞呈长梭形,胞核杆状,呈编织状、波浪状或不完整的漩涡状排列。血管窦之间有多边形脑膜细胞者为血管型脑膜瘤。肉瘤型为恶性脑膜瘤。
 脑膜瘤的组织像有时呈现细胞化生,如软骨、骨化生,黏液变性、脂肪变性等。当组织学诊断发生困难时,免疫组织化学技术有较大帮助。脑膜瘤细胞胞质内波形蛋白(vimentin)、S-100蛋白和
脑膜瘤的组织像有时呈现细胞化生,如软骨、骨化生,黏液变性、脂肪变性等。当组织学诊断发生困难时,免疫组织化学技术有较大帮助。脑膜瘤细胞胞质内波形蛋白(vimentin)、S-100蛋白和